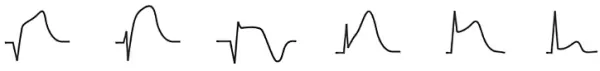قلب اندام حیاتی بدن است که با پمپ خون، اکسیژن لازم برای انجام فعالیتهای اندامهای دیگر را فراهم میکند. به همین دلیل شناسایی آسیبها و اختلالهای این اندام ضروری است. پمپ خون به انقباض ماهیچههای قلبی و انقباض ماهیچهها به تولید جریان الکتریکی در سلولهای تمایزیافته و انتقال آن به بخشهای مختلف بستگی دارد. ECG یا الکتروکاردیوگرام دستگاهی است که به تشخیص اختلالهای قلبی کمک میکند. این دستگاه الکترودهایی دارد که روی قفسه سینه و اندامهای حرکتی قرار میگیرد و فعالیت الکتریکی قلب را به شکل یک نمودار ثبت میکند. جریان الکتریکی هر بخش قلب به شکل یک موج در نمودار ECG ثبت میشود. در این مطلب توضیح میدهیم موجهای ECG چیست.
P و QRS و T موجهای نمودار ECG است. موج P دپلاریزاسیون دهلیزها، موج QRS دپلاریزاسیون بطنها و موج T ریپلاریزاسیون بطنها را نشان میدهد. در بخشهای ابتدایی این مطلب از مجله فرادرس توضیح میدهیم ECG چیست و جریان الکتریکی چگونه بین بخشهای مختلف قلب هدایت میشود. در ادامه لیدهای دستگاه الکتروکاردیوگرام و نمودار ECG نرمال مرور میکنیم. در انتهای این مطلب نحوه تفسیر ECG و کاربرد آن در تشخیص اختلالهای مختلف را بررسی میکنیم.
ECG چیست؟
ECG، الکتروکاردیوگراف، نوار قلبی یا EKG نموداری است که جریان الکتریکی قلب در هر چرخه قلبی را نشان میدهد. از این تست میتوان برای تشخیص اختلالهای قلبی استفاده کرد. به کمک این نمودار میتوان تغییرات الکتریکی ایجاد شده در قلب به دلیل تغییرات ماهیچههای قلبی یا سیستم هدایت جریان الکتریکی را شناسایی کرد. این نمودار بهوسیله دستگاه الکتروکاردیوگرام ثبت میشود. الکترودهای دستگاه الکتروکاردیوگرام روی پوست قفسه سینه و اندامهای حرکتی قرار میگیرد. این الکترودها تغییرات پتانسیل الکتریکی غشای ماهیچههای قلبی در زمان انقباض و استراحت را برحسب میلیولت ثبت میکنند و روی کاغذ شطرنجی یا صفحه نمایش نشان میدهد.
محور عمودی این کاغذ الکتروکاردیوگرام پتانسیل الکتریکی قلب و محور افقی تغییرات زمان را نشان میدهد. طول اضلاع مربعهای کوچک این دستگاه یک میلیمتر است. در حالت استاندارد، زمانی که سرعت حرکت کاغذ ۲۵ میلیمتر در ثانیه است، هر میلیمتر محور عمودی برابر ۰٫۱ میلیولت و هر میلیمتر محور افقی برابر ۰٫۰۴ ثانیه را نشان میدهد. خطهای پررنگتر این کاغذ نشاندهنده مربعهای بزرگتر است. هر ضلع مربع بزرگتر از ۵ مربع کوچکتر تشکیل میشود. ضلعهای افقی این مربع نشاندهنده ۰٫۲ ثانیه و اضلاع عمودی آن نشاندهنده ۰٫۵ میلیولت است.
فعالیت الکتریکی قلب
ماهیچههای قلبی مستقل از تحریکهای سیستم عصبی منقبض میشوند و سیستم عصبی تنها سرعت انقباض این ماهیچهها را تغییر میدهد. انقباض مستقل قلب به دلیل وجود سیستم هدایت جریان الکتریکی است. این سیستم از ماهیچههای تمایزیافتهای تشکیل شده است که منقبض نمیشوند اما پتانسیل غشای آن ها به طور خودبهخودی تغییر و جریان الکتریکی ایجاد میکند. جریان الکتریکی از این سلولها به ماهیچهها منتقل و ماهیچهها منقبض میشود. سیستم هدایت جریان الکتریکی قلب از گره سینوسی-دهلیزی (SA Node)، گره دهلیزی-بطنی (AV Node)، فیبرهای دهلیزی-بطنی یا فیبرهای هیس، شاخههای بطنی و فیبرهای پورکنژ تشکیل شده است.
- گره سینوسی دهلیزی: گره سینوسی دهلیزی مرکز تولید جریان الکتریکی در قلب است. این گره در دیواره پشتی دهلیز راست زیر بزرگسیاهرگ بالایی قرار دارد. ریتم گره سینوسی ۶۰ تا ۸۰ ضربه در دقیقه است و در هر دقیقه بین ۶۰ تا ۸۰ بار جریان الکتریکی ایجاد میکند. فیبرهای بکمن جریان الکتریکی را به میوکارد دهلیز چپ و فیبرهای بین گرهای جریان الکتریکی را به میوکارد دهلیز راست و گره دهلیزی-بطنی منتقل میکنند.
- گره دهلیزی بطنی: گره دهلیزی-بطنی نزدیک سینوس کرونری در انتهای سپتوم بین دهلیزی قرار دارد. این گره جریان الکتریکی را از دهلیز به بطن منتقل میکند. اندازه گره دهلیزی-بطنی از گره سینوسی-دهلیزی کوچکتر است و در غشای سلولهای آن اتصالات سوراخدار کمتری وجود دارد به همین دلیل جریان الکتریکی قبل از انتقال به فیبرهای هیس ۰٫۱ ثانیه در این گره توقف میکند. در نتیجه بطنها پس از پایان انقباض دهلیزها، منقبض میشوند.
- فیبرهای هیس: فیبرهای هیس در سپتوم بین دو بطن زیر بافت پیوندی قرار دارند. این فیبرهای جریان الکتریکی را از گره دهلیزی-بطنی به شاخههای بطنی منتقل میکنند.
- شاخههای بطنی: شاخههای بین بطنی راست و چپ جریان الکترکی را از فیبرهای هیس به فیبرهای پورکنژ انتقال میدهند. فیبر بین بطنی چپ به دو شاخه فاسیکل جلویی و فاسیکل پشتی تقسیم میشود.
- فیبرهای پورکنژ: فیبرهای پورکنژ رشتههای باریکی هستند که جریان الکتریکی را از شاخههای بطنی به میوکارد بطنها منتقل میکنند.
انواع ECG چیست؟
نمودار الکتروکاردیوگرام را میتوان در مراکز درمانی با دستگاههای ثابت یا بهوسیله دستگاههای همراه بیمار ثبت کرد. دستگاههای ثابت نوار قلب فرد را در حالت استراحت و حین انجام فعالیتهای ورزشی ثبت میکنند. در حالت استراحت بیمار آرام و بیحرکت روی تخت به پشت میخوابد و نوار قلب او برای یک یا نهایت پنج دقیقه ثبت میشود. هر حرکت کوچکی در این حالت ممکن است فعالیت قلب را تغییر دهد. برای ثبت تغییرات الکتریکی قلب در حین انجام حرکات ورزشی بیماری در حالی که الکترودهای دستگاه روی پوست او قرار دارد روی تردمیل راه میرود یا با دوچرخه ثابت رکاب میزند. در این حالت شدت تمرین به تدریج افزایش مییابد و تا زمانی ادامه دارد که انجام تمرین برای بیمار دشوار نباشد یا اختلالی در نوار قلب او مشاهده شود.
دستگاه همراه بیمار تغییرات جریان الکتریکی قلب را در حالتهای مختلف در شبانهروز ثبت میکنند. این دستگاهها سه یا چهار الکترود دارند که به قفسه ینه متصل میشود. دستگاه هولتر یکی از متداولترین دستگاههای همراه بیمار است که فعالیت الکتریکی قلب در ۲۴ ساعت را ثبت میکند. از این دستگاه بیشتر برای بررسی ضربانهای غیرعادی قلب استفاده می شود.
ECG مخفف چیست؟
ECG مخفف کلمه انگلیسی «Electrocardiogram» است که الکتروکاردیوگرام خوانده میشود.
لیدهای نوار قلب چیست؟
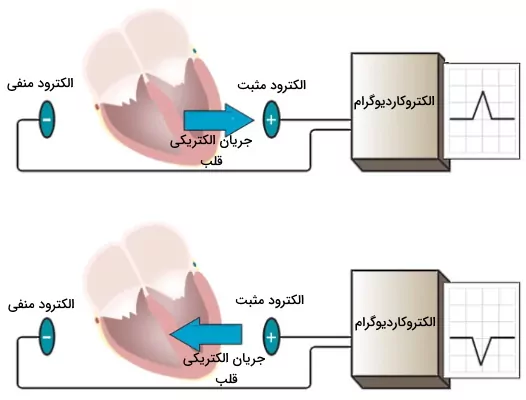
اگر در بخشهای قبلی مطلب ECG چیست ما را همراهی کرده باشید، متوجه شدید که الکتروکاردیوگرام بهوسیله الکترودهایی ثبت میشود که روی پوست قفسه سینه، دستها و پاها قرار میگیرند. لید در الکتروکاردیوگرافی به معنی جهت است. هر لید تفاوت پتانسیل الکتریکی بین دو نقطه از بدن را نشان میدهد. این اختلاف پتانسیل ممکن است بین دو الکترود یا برایند چند الکترود باشد. اگر جریان الکتریکی قلب به سمت الکترودهای مثبت حرکت کند، در نمودار الکتروکاردیوگرام موج مثبت (رو به بالا) و اگر جریان الکتریکی قلب به سمت الکترود منفی حرکت کند، در منحنی الکتروکاردیوگرام موج منفی (رو به پایین) ثبت میشود.
روشهای متفاوتی برای قرار دادن الکترودهای الکتروکاردیوگرام وجود دارد اما متداولترین آنها روش ۱۲-لیدی است. در این روش از ۱۰ الکترود برای ثبت تغییرات جریان الکتریکی در ۱۲ زاویه استفاده میشود. در این روش ۶ الکترود روی قفسه سینه (V1-V6) و ۴ الکترود روی اندامهای حرکتی (RL و RA و LL و LA) قرار میگیرد. این الکترودها لیدهای اندامی و سینه ای را ایجاد میکنند. محل قرار گرفتن این الکترودها در جدول زیر آمده است.
| الکترود | محل قرار گرفتن الکترود |
| V1 | سمت راست استخوان جناغ و چهارمین فضای بین دندهای |
| V2 | سمت چپ استخوان جناغ در چهارمین فضای بین دندهای |
| V3 | وسط V2 و V4 |
| V4 | پنجمین فضای بین دندهای، سمت راست استخوان جناغ و روی خط وسط ترقوه |
| V5 | سمت راست استخوان جناغ، همسطح V4 و روی خط جلویی زیر بغل |
| V6 | سمت راست استخوان جناغ، همسطح V4 و V5 و روی خط میانی زیر بغل |
| RL | در فاصله بین پایین تنه و بالای قوزک راست |
| RA | در فاصله بین شانه راست و مچ |
| LL | در فاصله بین پایین تنه و بالای قوزک چپ |
| LA | در فاصله بین شانه چپ و مچ |
لیدهای اندامی در ECG چیست؟
جریان الکتریکی قلب در دو صفحه جلویی (بالا به پایین) و افقی (جلو به عقب) ایجاد میشود. الکترودهای مثبت و منفی شش لید اندامی (I و II و II و aVF و aVR و aVL) روی صفحه جلویی قرار دارند. لیدهای I و II و III اختلاف پتانسیل بین دو الکترود را نشان میدهد. در سایر لیدها، الکترود منفی برایند دو یا سه الکترود است. لیدهای I و aVF و III جریان الکتریکی دیواره پایینی بطن چپ و لیدهای aVL و I و aVR- جریان الکتریکی دیواره جانبی بطن چپ را ثبت میکنند.
- لید I: الکترود منفی لید I روی دست چپ و الکترود مثبت آن روی دست راست قرار دارد. زاویه این لید با صفحه افقی صفر است.
- لید II: الکترود منفی لید II روی دست چپ و الکترود مثبت آن روی پای راست قرار دارد. زاویه این لید با صفحه افقی ۶۰ درجه است.
- لید III: الکترود منفی لید II روی دست راست و الکترود مثبت آن روی پای راست قرار دارد. زاویه این لید با صفحه افقی ۱۲۰ درجه است.
- لید aVR: الکترود مثبت لید aVR روی دست چپ قرار دارد و الکترود منفی برایند الکترودهای دست و پای راست است. زاویه این لید با صفحه افقی ۱۵۰ درجه است.
- لید aVL: الکترود مثبت لید aVL روی دست راست قرار دارد و الکترود منفی برایند الکترودهای دست چپ و پای راست است. زاویه این لید با صفحه افقی ۳۰- درجه است. در بعضی از الکتروکاردیوگرافیها از لید aVL- استفاده میکنند.
- لید aVF: الکترود مثبت لید aVF روی پای راست قرار دارد و الکترود منفی برایند الکترودهای دست چپ و راست است. راویه این لید با صفحه افقی ۹۰ درجه است.
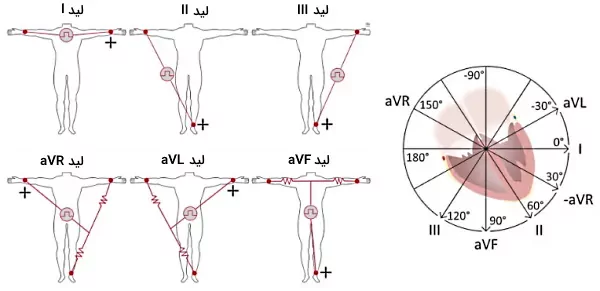
لیدهای I و II و II یک مدار بسته ایجاد میکنند. بر اساس قانون کیرشهف جمع جبری جریان در یک مدار بسته صفر است. در نتیجه میتوان به این نتیجه رسید که پتانسیل الکتریکی لید II با جمع پتانسیل الکتریکی در لید I و III برابر است. در نتیجه ارتفاع موج R (اختلاف پتانسیل) در لید II برابر با جمع ارتفاع موج R در لیدهای I و III است. در ادامه توضیح میدهیم لیدهای سینهای ECG چیست.
لیدهای سینه ای در ECG چیست؟
الکترودهای مثبت شش لید قفسه سینه (V1-V6) روی سطح جلو و الکترودهای منفی آن در نقطه فرضی داخل قفسه سینه روی صفحه افقی قرار دارند. این نقطه فرضی در مرکز قفسه سینه در نظر گرفته شده است و پتانسیل الکتریکی آن برابر با برآیند پتانسیل الکتریکی تمام لیدهای اندامهای حرکتی است. هر الکترود سینهای اطلاعاتی را در اختیار ما میگذارد که نمیتوان با محاسبات ریاضی از سایر لیدها به دست آورد. لیدهای V1 و V2 جریان الکتریکی سپتوم بطنها، الکترودهای V3 و V4 جریان الکتریکی دیواره جلویی بطن چپ و لیدهای V5 و V6 جریان الکتریکی بخش دیواره جانبی بطن چپ را ثبت میکند.
اطلاعات لیدها به ترتیب (I و II و II و aVL و aVR و aVF و V1-V6) یا بر اساس زاویه آناتومی آنها (لیدهای جانبی، پایینی، سپتال، جلویی و جلویی-جانبی ) روی نمودار ECG نمایش داده میشود. تشخیص ناهنجاریها زمانی که لیدهای بر اساس زاویه آناتومی ثبت میشود، راحتتر است.
ECG نرمال
در بخشهای قبلی فهمیدیم که ECG چیست و لیدهای دستگاه الکتروکاردیوگرام و ارتباط آنها با هم را توضیح دادیم. در این بخش قصد داریم ویژگیهای ECG نرمال را بررسی کنیم. آشنایی با ECG نرمال و تفسیر صحیح تغییرات آن برای تشخیص به موقع نارساییهای قلبی ضروری است و به انتخاب روش درمانی مناسب کمک میکند. اگر در یکی از رشتههای پزشکی و زیرشاخههای آن فعالیت یا تحصیل میکنید و به اطلاعات جامعی در مورد نحوه تفسیر نوار قلب و تشخیص ناهنجاریهای قلبی در ECG نیاز داریم، دیدن فیلمهای آموزشی فرادرس که در این زمینه تهیه شده به شما پیشنهاد میشود.
نمودار ECG از موجها، وقفههای بین موجها و سگمنت یا قطعه تشکیل شده است. P و QRS و T موجهای الکتروکاردیوگرام است. موج P نشاندهنده دپلاریزاسیون دهلیزها، موج ORS نشاندهنده دپلاریزاسیون بطنها و موج T نشاندهنده ریپلاریزاسیون بطنها را نشان میدهد. در کمپلکس QRS، موج Q شروع دپلاریزاسیون بطنها و هدایت جریان الکتریکی در فیبرهای هیس، موج R دپلاریزاسیون دیواره بطنها (از اندوکاریدوم به پریکاردیوم) و موج S هدایت دپلاریزاسیون دیواره بطنها از راس به قاعده را نشان میدهد. موج T ریپلاریزاسیون سریع بطنهار ا نشان میدهد و در نوار قلب طبیعی کمی نامتقارن است. در نوار قلب بعضی از افراد پس از موج T، موج کوتاه Q ثبت میشود که دلیل ایجاد آن مشخص نیست. در ادامه این مطلب ویژگیهای هر بخش نمودار الکتروکاردیوگرام در نوار قلب سالم را با جزئیات بررسی میکنیم.
موج P در ECG نرمال
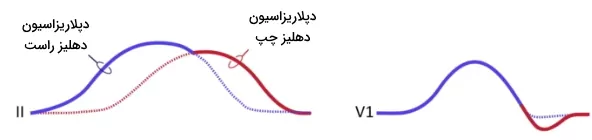
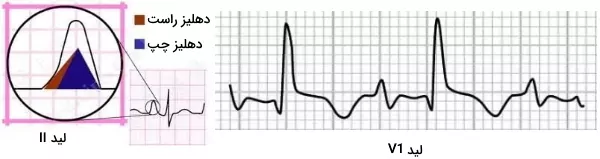
موج P در صفحه جلویی به سمت الکترود مثبت لید II حرکت میکند. به همین دلیل در لید II نمودار ECG نرمال همیشه موج P مثبت است. این موج در صفحه P ابتدا به سمت جلو (دپلاریزاسیون دهلیز) و سپس سمت چپ (انتقال جریان الکتریکی به دهلیز چپ) حرکت میکند. به همین دلیل در لید V1 موج P دوفازی نمایش داده میشود. بخش ابتدایی موج P رو به بالا و انتهای آن رو به پایین است. لید V5 جریان الکتریکی را ثبت میکند که به سمت الکترود مثبت حرکت میکند. به همین دلیل در لید V5 نمودار ECG نرمال موج P مثبت است. موج P در سایر لیدها به جز لید aVR مثبت است. طول این موج ۰٫۱۲ ثانیه یا کمتر و ارتفاع آن در لیدهای اندامی کمتر از ۲٫۵ سانتیمتر است.
کمپلکس QRS در ECG نرمال
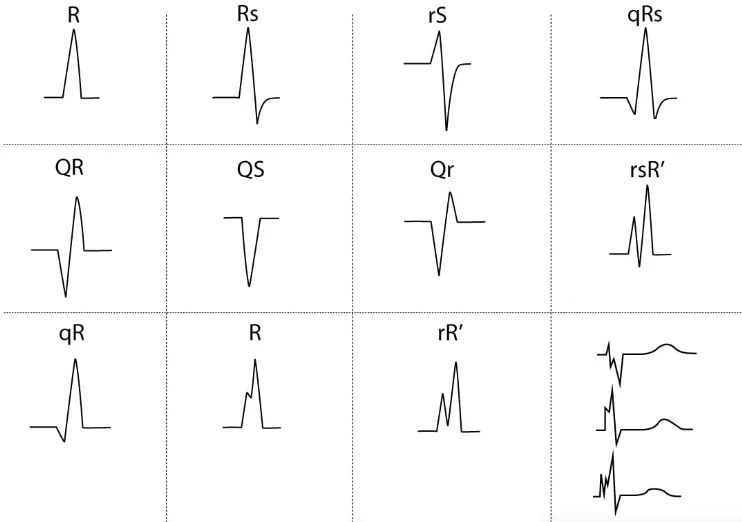
اگر اولین موج کمپلکس QRS منفی باشد به آن موج Q گفته میشود. اما اگر کمپلکس QRS با موج مثبت شروع شود، موج Q از این کمپلکس حذف شده است. همه امواجی مثبتی که در این کمپلکس وجود دارد موج R است. دومین موج R در این کمپلکس $$R^prime$$ و سومین موج که به ندرت دیده میشود موج R-بیس ($$R^{primeprime}$$) نام دارد. هر موج منفی که پس از موج مثبت ایجاد شود، موج S است. موجهای بزرگ این کمپلکی با حروف Q و R و S و موجهای کوچک آن با حروف q و r و s نامگذاری میشود.
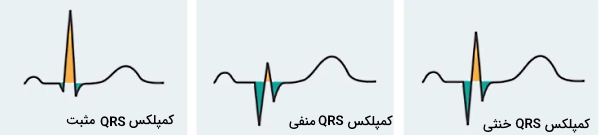
کمپلکس QRS بر اساس موجهای بالا و پایین خط پایه به انواع مثبت، منفی و خنثی تقسیم میشود. در کمپلکسهای مثبت بخش بیشتر موجها بالای خط پایه و در کمپلکیهای منفی بخش بیشتر موجها زیر خط پایه است. اما در کمپلکسهای خنثی موجهای بالای خط پایه با موجهای پایین خط پایه برابر است.
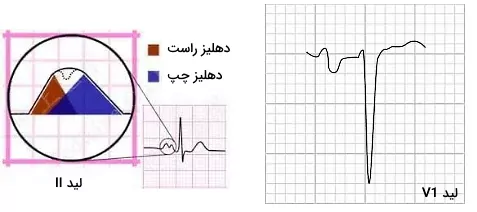
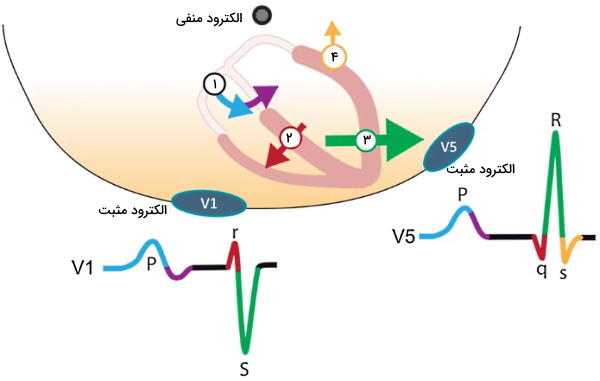
کمپلکس QRS در لید V1 منفی و در لید V5 مثبت ثبت میشود. دهلیز راست قبل از بطنها دپلاریزه میشود. جریان دپلاریزاسیون از گره سینوسی دهلیزی به سمت بطنها و لید V1 حرکت میکند. به همین دلیل موج P در این لید مثبت است. در ادامه دپلاریزاسیون از دهلیز راست به دهلیز چپ حرکت میکند و از لید V1 دور میشود. این دپلاریزاسیون به شکل موج منفی کوچک در لید V1 ثبت میشود. دپلاریزاسیون سپتوم بطنها به سمت لید V1 است که به شکل موج مثبت R در لید V1 ثبت میشود. دپلاریزاسیون از سپتوم به سمت دیواره بطنها حرکت میکند. جریان الکتریکی ایجاد شده در بطن چپ قویتر از بطن راست است. به همین دلیل دپلاریزاسیون بطن راست در ECG ثبت نمیشود. در لید V1 موج Q وجود ندارد. دپلاریزاسیون بطنها به شکل موج S منفی در این لید ثبت میشود.
دپلاریزاسیون سپتوم در لید V5 به شکل موج کوچک و منفی Q ثبت میشود. حرکت دپلاریزاسیون در دیواره بطن چپ به سمت لید V5 است و به شکل موج بلند S در ECG ثبت میشود. زمانی که دپلاریزاسیون به سمت قاعده قلب حرکت میکند از لید V5 دور و به شکل موج کوچک و منفی Q در نوار قلب ثبت میشود. این موج در لید V1 تا V3 ثبت نمیشود. موج کوچک Q در لیدهای جانبی (V5 و V6 و aVL و I) دیده میشود. طول این موج در لیدهای V5 و V6 کوتاهتر از لید III است و با تنفس تغییر میکند.
طول کمپلکس QRS به میزان ماهیچه قلب و فاصله الکترودها از قلب بستگی دارد.فاصله الکترودها با قلب در افراد لاغر کمتر است و پتانسیل بیشتری را ثبت میکند به همین دلیل طول QRS در افراد لاغر بلندتر است. افزایش ماهیچههای دیواره بطن با افزایش و کاهش آن با کاهش طول QRS همراه است. برای تعیین اندازه QRS، اندازه موج R را بررسی میکنیم. موج R در ECG نرمال باید ویژگیهای زیر را داشته باشد.
- موج R باید در لیدهای V5 و V6 کوتاهتر از ۲۶ میلیمتر باشد.
- مجموع ارتفاع موج R در V5 و موج S در V1 باید کوتاهتر از ۳۵ میلیمتر باشد.
- مجموع ارتفاع موج R در V6 و موج S در V1 باید کمتر از ۳۵ میلیمتر باشد.
- ارتفاع موج R در aVL باید ۱۲ تا کمتر از ۱۲ میلیمتر باشد.
- ارتفاع موج R در لیدهای I و II و III باید ۲۰ با کمتر از ۲۰ میلیمتر باشد.
- اگر موج R در V1 بلندتر از موج S است، موج R باید کمتر از ۵ میلیمتر باشد.
- زمان حداکثر شدن ارتفاع موج R از شروع QRS بدر لیدهای V1 و V2 باید کمتر از ۰٫۰۳۵ ثانیه و در لیدهای V5 و V6 باید کمتر از ۰٫۰۴۵ ثانیه باشد.
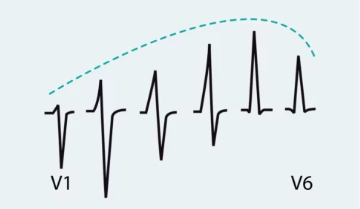
- ارتفاع موج R از لید V1 به V5 به تدریج افزایش و از لید V5 به V6 کاهش مییابد. اما موج S از لید V1 به V5 کاهش و از لید V5 به V6 افزایش مییابد.
موج T و U در ECG نرمال
در ECG نرمال بزرگسالان موج T در اکثر لیدهای سینهای و اندامی مثبت و ارتفاع آن در لیدهای V2 و V3 بیشتر است. ارتفاع این موج با افزایش سن کاهش مییابد. در ECG نرمال شیب بخش رو به بالای موج T از شیب بخش رو به پایین آن کمتر و موج T نامتقارن است. این موج در زنان متقارنتر از مردان است و ارتفاع کمتری دارد. در نوار قلب نرمال اگر موج QRS مثبت است، موج T باید مثبت و اگر QRS منفی است، موج T باید منفی باشد. موج T در صورتی منفی است که انتهای آن زیر خط پایه باشد.

موج T مثبت معمولا در لیدهای اندامی بیشتر از ۶ میلیمتر نیست و در لید II از همه بزرگتر است. ارتفاع این موج در V2 و V3 بیشتر از سایر لیدهای سینهای است. این مقدار در مردان حداکثر به ۱۰ و در زنان حداکثر به ۸ میلیمتر میرسد. موج T منفی در لید V1 نرمال و با QRS در V1 هماهنگ است. به علاوه ثبت موج T منفی در یکی از لیدهای V2 یا III یا aVL نرمال است. اما موج T منفی در دو لیدی که پشت هم قرار دارند، غیرطبیعی و نشاندهنده اختلال قلبی است. در بعضی از نوار قلبهای نرمال موج T ممکن است به شکل دوفازی ثبت شود. مثبت یا منفی بودن این موج بر اساس انتهای آن تعیین میشود. در ECG نرمال موج T ویژگیهای زیر را دارد.
- موج T بزرگسالان در لیدهای I و I و aVR- و V5 و V6 باید مثبت و در aVR منفی باشد.
- موج T معمولا در یکی از لیدهای III و aVL منفی است.
- موج T اغلب در لید aVF مثبت اما گاهی صاف است.
- در لید V1 موج T اغلب منفی یا صاف است.
- موج T در لیدهای V7 تا V9 اغلب مثبت است.
موج U بیشتر در لیدهای V2 و V3 نوار قلب جوانان و افراد ورزشکار ثبت میشود. ارتفاع این موج معمولا یکسوم ارتفاع T است و شیب بخش ابتدایی آن از بخش انتهایی آن بیشتر است. این موج در ECG نرمال مثبت است.
وقفه ها در ECG نرمال
وقفه PR فاصله بین نقطه شروع موج P و کمپلکس QRS است. این فاصله انتقال جریان الکتریکی از گره سینوسی-دهلیزی به گره دهلیزی-بطنی را نشان میدهد و در ECG نرمال ۰٫۱۲ تا ۰٫۲۲ ثانیه است. وقفه QT فاصله بین نقطه شروع کمپلکس QRS و پایان موج T است. این وقفه زمان دپلاریزاسون و ریپلاریزاسیون بطنها را نشان میدهد. زمان این فاصله در نمودار ECG با ضربان قلب رابطه عکس دارد. به همین دلیل برای تعیین اینکه وقفه QT در بازه نرمال هست یا نه، باید بر اساس ضربان قلب بیان شود. به وقفه QT که بر اساس ضربان قلب بیان میشود، QTc (وقفه QT اصلاح شده) گفته میشود. در نوار قلب نرمال مردان QTc کمتر از ۰٫۴۵ ثانیه و در زنان کمتر از ۰٫۴۶ ثانیه است.
سگمنت ها در ECG نرمال
سگمنت PR خط صاف بین نقطه پایان موج P و نقطه شروع کمپلکس QRS است. این قطعه فاصله زمانی بین انتقال جریان الکتریکی از گره دهلیزی-بطنی به فیبرهای هیس را نشان میدهد. این قطعه خط مبنای الکتروکاردیوگرام است و تغییر پتانسیل موجها بر اساس آن اندازهگیری میشود. سگمنت ST نشاندهنده مرحله دوم پتانسیل عمل ماهیچههای قلبی است. در این مرحله خروج پتاسیم از سلول با ورود کلسیم برابر است. در انتهای این مرحله غشای سلولهای ماهیچهای ریپلاریزه میشود. این سگمنت به شکل خط صافی بین موج S و ابتدای T ثبت میشود. به نقطه شروع این قطعه، نقطه J گفته می شود.
تعیین ضربان و ریتم در ECG چیست؟
«ضربان« (Heart Rate) و «ریتم» (Rhythm) قلب اولین فاکتورهایی است که در ECG بررسی میشود. ضربان فراوانی فعالیت الکتریکی قلب را نشان میدهد و هماهنگ با انقباض ماهیچهها است. به شرایطی که قلب فعالیت الکتیکی دارد اما ماهیچهها منقبض نمیشوند، فعالیت الکتریکی بدون ضربان گفته می شود. این شرایط در ایست قلبی ایجاد میشود و در حالت طبیعی وجود ندارد. ضربان قلب در حالت طبیعی بین ۶۰ تا ۱۰۰ ضربه در دقیقه است. به ضربان قلب بیش از ۱۰۰ ضربه در دقیقه تاکیکاردی و به ضربان کمتر از ۶۰ ضربه در دقیقه برادیکاردی گفته میشود.
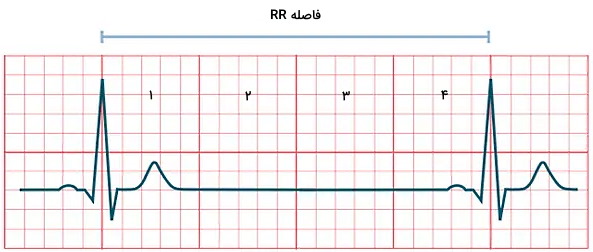
ضربان قلب را میتوان با روش تقسیم یا ضرب محاسبه کرد. در روش تقسیم عدد ۳۰۰ را به تعداد مربعهای بزرگ بین دو موج R تقسیم میکنیم. برای مثال در شکل زیر چهار مربع بزرگ بین دو موج R وجو دارد و تعداد ضربان قلب ۷۵ ضربه در دقیقه است.
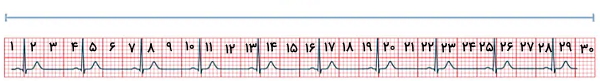
در روش ضرب، تعداد کمپلکسهای QRS در ۳۰ مربع بزرگ (معادل ۶ ثانیه) شمرده و در ۱۰ ضرب میشود. برای مثال در تصویر پایین ۱۰ کمپلکس QRS در ۳۰ مربع بزرگ پشت سرهم وجود دارد. در نتیجه ضربان قلب فرد ۱۰۰ ضربه در دقیقه است.
ریتم در ECG به بخشی از قلب گفته میشود که فعالیت الکتریکی را آغاز میکند. در شرایط طبیعی فعالیت الکتریکی قلب از گره سینوسی-دهلیزی شروع میشود و ریتم سینوسی ایجاد میکند. مسیر سالم انتقال جریان الکتریکی از گره سینوسی دهلیزی به گره دهلیزی بطنی به شکل موج P نرمال در ECG (موج مثبت لید II و موج منفی لید aVR) ثبت میشود. در ریتم سینوسی (SR یا NSR) به ازای هر موج P یک کمپلکس QRS وجود دارد، فاصله PR بین ۱۲۰ تا ۲۰۰ ثانیه است و ضربان قلب بین ۶۰ تا ۱۰۰ ضربه در دقیقه است. اگر فاصله موجهای R با هم برابر باشد ریتم قلب نرمال است.
نوار قلب ناسالم
اگر تا این بخش از مطلب ECG چیست با ما همراه بوده باشید، با شکل موجها در نوار قلب نرمال آشنا شدهاید. در این بخش تغییر موجها در اختلالهای متفاوت را بررسی میکنیم. کاربرد اصلی ECG تشخیص بیماریها و نارساییهای قلبی است که در هدایت جریان الکتریکی قلب اختلال ایجاد میکنند. آریتمی، نارسایی قلب، بیماریهای عروق کرونری، بیماریهای دریچه قلب و تغییر اندازه قلب را میتوان به کمک ECG شناسایی کرد. این اختلالهای اندازه، زمان یا جهت موجها، وقفهها و سگمنتهای نمودار ECG را تغییر میدهند.
تغییر سگمنت ST در ECG چیست؟
در بخشهای قبلی مطلب ECG چیست توضیح دادیم که سگمنت ST در الکتروکاردیوگرام نرمال روی خط پایه قرار دارد. اگر این قطعه بالا یا پایین خط پایه قرار بگیرد، نشاندهنده اختلال عملکرد قلب است. میزان انحراف AT بر اساس تغییر ارتفاع نقطه J نسبت به قطعه PR (بر حسب میلیمتر) اندازه گرفته میشود. تغییرات قطعه ST به دلیل عوامل اولیه و ثانویه ایجاد میشود. عوامل اولیه به دلیل اختلال در ریپلاریزاسیون ایجاد و در ایسکمی، اختلالهای الکترولیتی (تغییر غلظت کلسیم یا پتاسیم)، تاکیکاردی و در افزایش تحریک سمپاتیک دیده میشود. در عوامل ثانویه دپلاریزاسیون غیرطبیعی (تغییر QRS) به دلیل ریپلاریزاسیون غیرطبیعی (تغییر ST) ایجاد شده است. برای مطالعه و آشنایی با «سیستم عصبی سمپاتیک» که قبلا در مجله فرادرس آموزش داده شده میتوانید مطلب مربوطه را مطالعه کنید تا به شکل دقیقتری با این سیستم عصبی آشنا شوید.
اگر نقطه J در لیدهای V2 و V3 دو میلیمتر و در سایر لیدها یک میلیمتر بالاتر از قطعه PR یا در هر یک از لیدها ۰٫۵ میلیمتر یا بیشتر پایینتر از قطعه PR باشد، اختلالی در عملکرد قلب وجود دارد. سگمنت ST به شکل خط موازی پایه (Horizontal)، خط با «شیب رو به پایین» (Downsloping) یا «خط با شیب رو به بالا» (Upsloping) پایینتر از خط پایه ثبت میشود. در ادامه دلایل پایین رفتن و بالا رفتن قطعه ST را بررسی میکنیم.
پایین رفتن قطعه ST در ECG چیست؟
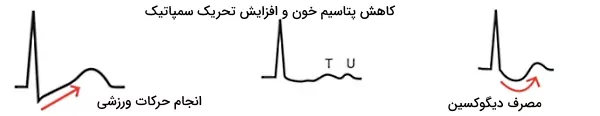
قطعه ST در حین انجام حرکات ورزشی به کمتر از ۱ میلیمتر پایینتر از خط پایه با شیب رو به بالا ثبت میشود. این وضعیت بالافاصله پس از اتمام حرکات ورزشی به حالت طبیعی برمیگردد. تنفس سریع (هایپرونتیلاسیون) اثری شبیه حرکات ورزشی بر قطعه ST دارد. با مصرف دیگوکسین (داروی درمان فیبریلاسیون دهلیزها) قطعه ST را در تمام لیدها با شیب رو به پایین، پایینتر از خط پایه ثبت میشود. کاهش پتاسیم خون و افزایش تحریک سمپاتیک عواملی است که منجر به پایین رفتن ST در الکتروکاردیوگرام میشود. در شکل زیر، نمودار سمت چپ پایین رفتن قطعه ST حین انجام تمرینات ورزشی را نشان میدهد.
در این نمودار موج T تغییر نکرده است و ECG نرمال گزارش میشود. نمودار میانی شکل قطعه ST در زمان کاهش پتاسیم خون و تحریک زیاد اعصاب سمپاتیک را نشان میدهد. در این حالت ST به شکل خط صافی پایین میرود و موج U در نمودار ثبت میشود. نمودار سمت راست قطعه ST پس از مصرف دیگوکسین را نشان میدهد که به شکل منحنی رو به پایین ثبت شده است.
پایین رفتن ST با شییب رو به پایین یا افقی در لیدهای جانبی (V5 و V6 و aVL و I) ممکن است به دلیل نارسایی قلبی ایجاد شود. در تاکیکاردی بالای بطنی قطعه ST لیدهای V4 تا V6 به شکل افقی یا با شیب کم رو به بالا زیر خط پایه ثبت میشود. این تغییر چند دقیقه پس از پایان تاکیکاردی از بین میرود. پایین رفتن سگمنت ST به شکل افقی یا با شیب رو پایین در بیشتر موارد به دلیل ایسکمی میوکارد ایجاد میشود. اما پایین رفتن ST با شیب رو به بالا اگر با موج T بلند همراه باشد نشانهای از ایسکمی میوکارد به دلیل انسداد شدید رگ کرونری پایینرونده جلویی چپ (LAD) است که به آن «نشانه وینتر» (De Winter’s Sign) گفته میشود.

بلاک شاخههای بطنی، هایپرتروفی بطنها، تحریک زودرس قلب (Pre-exitation) و تحریک ضربانسازی در بطنها از عوامل ثانویهای هستند که منجر به پایین آمدن قطعه ST در الکتروکاردیوگرام میشود.

بالا رفتن قطعه ST در ECG چیست؟
ایسکمی بطنها دلیل اصلی باالا رفتن قطعه ST در نمودار الکتروکاردیوگرام است. در این حالت سگمنت ST به شکل برآمده، افقی، با شیب رو به بالا یا شیب رو به پایین، بالاتر از خط پایه ثبت و به آن «Elevation Myocardial Infarction | STEMI» گفته میشود. در حالت غیر از ایسکمی، قطعه ST به شکل خمیده بالای خط پایه قرار میگیرد. قطعه ST علاوه بر ایسکمی در اسپاسم عروق کرونری، التهاب پریکارد، ریپلاریزاسیون زودرس خوشخیم، بلاک شاخه بطنی چپ، هایپرتروفی بطن چپ، اتساع بطنی، سندروم بروگادا و افزایش فشار داخل جمجمهای بالای خط پایه قرار میگیرد.
تغییر موج T در ECG چیست؟
موج T در نوار قلب ناسالم ممکن است به شکل منفی، موجی با قله بلند، دوفازی یا صاف ثبت شود. موج T منفی در لیدهای V1 و V2 و III نرمال است. اما موج T منفی اگر با انحراف قطعه ST (بالا یا پایین رفتن) همراه باشد، نشاندهنده ایسکمی است. این موج T متقارن است و عمق متفاوتی (بیشاز ۱۰ میلیمتر یا کمتر از ۱ میلیمتر) دارد. در این حالت ممکن است پس از موج T منفی، موج U منفی در الکتروکاردیوگرام ثبت شود. موج T منفی ثانویه مثل پایین رفتن قطعه ST ثانویه به دلیل بلاک شاخههای بطنی، تحریک زودرس، هایپرتروفی و تحریک ضربانسازی در بطن ایجاد میشود. در این حالت موج T منفی با پایین رفتن قطعه ST همراه است. موج T موج بلند، نامتقارن با قاعده پهن یکی از نشانههای ابتدایی STEMI و اسپاسم رگها است. در این حالت موج T در لید V1 مثبت است.
دوفازی شدن، یکی دیگر از تغییرات موج T است. در این حالت موج T به شکل دو موج خلاف جهت هم ثبت میشود. ایسکمی و کاهش پتاسیم خون دو دلیل ایجاد موج T دوفازی است. در ایسکمی موج اول رو به بالا و موج دوم رو به پایین (به ویژه در V2 و V3) است. در کاهش پتاسیم خون موج اول رو به پایین و موج دوم رو به بالا است. موج T صاف یکی دیگر از نشانههای ایسکمی و کاهش پتاسیم خون است. اگر ایسکمی به دلیل گرفتگی رگ کرونری پایینرونده جلویی چپ باشد، موج T صاف در لیدهای V1 تا V3 ثبت میشود. اگر ایسکمی به دلیل گرفتگی سرخرگ سیرکومفلکس یا رگ کرونری راست باشد، موج T صاف در لیدهای II و aVF و III ثبت میشود.
تغییر کمپلکس QRS در ECG چیست؟
طولانی شدن کمپلکس QRS یا افزایش عرض قاعده آن نشاندهنده کاهش سرعت دپلاریزاسیون بطنها است. در نوار قلب طبیعی کمپلکس QRS در کمتر از ۰٫۱۲ ثانیه ثبت میشود. اگر زمان ثبت این بخش از نمودار الکتروکاردیوگرام ۰٫۱۲ ثانیه یا بیشتر طول بکشد، اختلالی در عملکرد قلب وجود دارد. بلاک شاخههای بطنی، افزایش پتاسیم خون، مصرف بعضی از داروها (ازجمله داروهای ضدآریتمی کلاس I و ضدافسردگیهای تریسایکلیک)، تاکیکاردیا، تحریک ضربانسازی در بطن، «سندروم ولف-پارکینسون-وایت» (Wolff Parkinson White Syndrome) و انحراف هدایت الکتریکی در بطنها منجر به ثبت کمپلکس QRS پهن میشود.
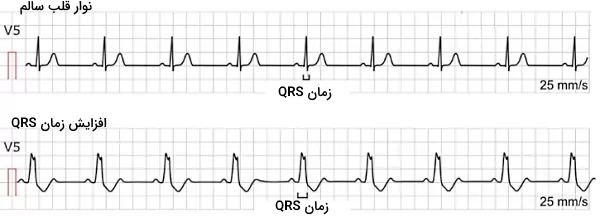
در بخش قبلی مطلب ECG چیست توضیح دادیم که ارتفاع موج R در لیدهای سینهای به مرور افزایش پیدا میکند. ارتفاع موج R در «انفارکتوس میوکارد» (Myocardial Infraction)، کاردیومیوپاتی، هایپرتروفی بطن راست و چپ، تحریک زودرس، بلاک شاخههای بطنی و بیماری مزمن انسداد ریه تغییر میکند.
- انفارکتوس میوکارد: در این اختلال بخشی از میوکارد به دلیل کمبود اکسیژن نکروز میشود و امواج الکتریکی تولید نمیکند. در نتیجه ارتفاع موج R در ECG کاهش مییابد.
- کاردیومیوپاتی: بر اساس نوع کاردیومیوپاتی ارتفاع موج R ممکن است افزایش یا کاهش یابد. برای مثال کاهش ضخامت میوکارد به شکل کاهش ارتفاع موج R در نمودار الکتروکاردیوگرام ثبت میشود.
- هایپرتروفی بطن راست و چپ: هایپرتروفی بطن چپ منجر به افزایش ارتفاع موج R در لیدهای V4 تا V6 و افزایش عمق موج S در لیدهای V1 تا V3 میشود. هایپرتروفی بطن راست منجر به افزایش ارتفاع موج R در لیدهای V1 تا V3 و کاهش ارتفاع آن در موجها V4 تا V6 میشود.
اگر زمان تشکیل موج Q برابر با ۰٫۰۳ ثانیه یا بیشتر از آن و عمیق آن ۲۵٪ یا بیش از ۲۵٪ ارتفاع موج R باشد، اختلال قلبی وجود دارد. این تغییر شکل باید در دو لید پشت سر هم (برای مثال aVF و III یا V4 و V5) ثبت شود. انفارکتوس میوکارد دلیل اصلی تغییر شکل موج Q است. به علاوه وجود هوا در سمت چپ پرده جنب (پنومونوتوراکس | Pneumothorax)، راستقلبی، کاردیومیوپاتی، بلاک شاخههای بطنی و فاسیکولار، سندروم ولف-پارکینسون-وایت، هایپرتروفی بطنی و آمیلوئیدوز از عواملی است که منجر به تغییر شکل موج Q میشود.
تغییر فاصله QT در ECG چیست؟
فاصله QT در افزایش کلسیم خون و دوره درمان با دیگوکسین کاهش (QTc کمتر از ۰٫۳۹) مییابد و ممکن است منجر به آریتمی قلب شود. کاهش پتاسیم، منیزیم و کلسیم خون، ایسکمی میوکارد، افزایش فشار داخل جمجمه، سندروم افزایش زمان QT بدو تولد و مصرف بعضی از داروها (آنتی آریتمیها، آنتیبیوتیکها و ضدافسردگیها) منجر به افزایش زمان QT (بیش از ۴۴۰ میلیثانیه) میشود. به علاوه افزایش زمان QT ممکن است منجر به آریتمی بطنی به ویژه «تورسادس دی پوینت» (Torsades de Point) را افزایش میدهد.
تغییر موج P و تغییر فاصله PR در ECG چیست؟
موج P، آخرین موج الکتروکاردیوگرام است که تغییرات آن را در مطلب EVG چیست بررسی میکنی. تغییر اندازه یک یا هر دو دهلیز منجر به تغییر شکل موج P در الکتروکاردیوگرام میشود. برای تشخیص این اختلال موج P را در لید II و لید V1 بررسی میکنیم. افزایش اندازه دهلیز راست منجر به افزایش زمان دپلاریزاسیون دیواره دهلیز و هدایت جریان الکتریکی به دهلیز چپ میشود. در این حالت ارتفاع موج P (بیشتر از ۲٫۵ میلیمتر بالای خط پایه) در لید II افزایش مییابد اما زمان تشکیل آن (کمتر از ۱۲۰ میلیثانیه) تغییری نمیکند. به علاوه ارتفاع موج مثبت ابتدایی P در لید V1 به بیش از ۱٫۵ میلیمتر افزایش مییابد.
افزایش اندازه دهلیز چپ منجر به افزایش دپلاریزاسیون در این حفره قلب میشود. در این حالت ارتفاع موج P در لید II ثابت اما زمان تشکیل آن بیشتر از ۱۲۰ میلیثانیه است. به علاوه موج P ممکن است با دو قله تشکیل شود. به علاوه زمان تشکیل و عمق فاز منفی موج P در لید V2 به بیش از ۴۰ میلیثانیه و ۱ میلیمتر افزایش مییابد.
فاصله PR بیشتر از ۲۰۰ ثانیه و کمتر از ۱۲۰ ثانیه نشاندهنده اختلالهای قلبی است. فاصله PR به دلیل سندروم ولف-پارکینسون-وایت یا ایجاد ریتم گره دهلیزی-بطنی و به دلیل بلاک درجه ۱ یا درجه ۲ افزایش مییابد.
تغییر محور الکتریکی قلب در ECG چیست؟
محور الکتریکی قلب جهت برایند دپلاریزاسیون بطنها حین انقباض بطن را نشان میدهد. جهت دپلاریزاسیون و محور الکتریکی قلب سالم به سمت پایین و چپ بدن، با زاویه ۳۰- تا ۹۰ از صفحه افقی است. زاویه مثبت بیش از ۹۰ درجه نشاندهنده انحراف محور به راست و زاویه منفی بیشتر از ۳۰ درجه نشاندهنده انحراف محور به چپ است. دستگاه الکتروکاردیوگرام این محور را اندازهگیری میکند اما میتوان با بررسی کمپلکس QRS در لیدهای I و II و معیارهای زیر این محور را محاسبه کرد.
- اگر برایند QRS در لیدهای I و II مثبت باشد، محور الکتریکی قلب نرمال است.
- اگر برایند QRS در لید I منفی اما در لید II مثبت باشد، محور الکتریکی قلب به راست منحرف شده است. این حالت در نوزادان طبیعی است. امبولی ریوی، بیماری مزمن انسداد ریه، تنگی دریچه ششی، انفارکتوس دیواره جانبی بطن، تحریک زودرس، راستقلبی و جابهجایی الکترودهای بازو منجر به انحراف محور قلب به راست میشود. در بلاک فاسیکولار چپ پشتی، انحراف به راست محور الکتریکی قلب (بین ۹۰ درجه تا ۱۸۰ درجه) با تشکیل کمپلکس rS در لیدهای I و aVL و کمپلکس qR در لیدهای III و aVF همراه است. در این حالت طول QRS کمتر از ۰٫۱۲ ثانیه است.
- اگر برایند QRS در لید I مثبت اما در لید II منفی باشد، محور الکتریکی قلب به چپ منحرف شده است. بلاک شاخه چپ بین بطنی، هایپرتروفی بطن چپ، انفارکتوی دیواره پایینی بطنها و تحریک زودرس اختلالهایی است که منجر به انحراف محور قلب به چپ میشود. در بلاک فاسیکولار چپ جلویی، انحراف به چپ محور الکتریکی قلب (بین ۴۵- درجه تا ۹۰ درجه) با تشکیل کمپلکس rS در لیدهای I و aVL و کمپلکس qR در لیدهای III و aVF همراه است. در این حالت طول QRS برابر ۰٫۱۲ ثانیه است.
- اگر برایند QRS در لیدهای I و II منفی باشد، محور الکتریکی قلب بین ۹۰- تا ۱۸۰ درجه نسبت به حالت طبیعی منحرف شده است. این حالت به ندرت ایجاد میشود. اما اگر تاکیکاردی و کمپلکس QRS پهن در نوار قلب دیده می شود، علت انحراف تاکیکاردی است.
جمعبندی ECG چیست
در این مطلب از مجله فرادرس توضیح دادیم که ECG یا الکتروکاردیوگراف نموداری است که تغییرات جریان الکتریکی قلب در انقباض ماهیچهها را مشخص میکند. این نمودار از موجهای P، کمپلکس QRS و T تشکیل شده است. موج P پلیمریزاسیون دهلیزها، کمپلکس QRS دپلاریزاسیون بطنها و موج T ریپلاریزاسون بطنها را نشان میدهد. شکل و زمان تشکیل این موج در اختلالهای قلبی تغییر میکند و بر اساس آن میتوان نوع بیماری قلبی را تشخیص داد. این موجها بهوسیله الکترودهایی ثبت میشوند که روی قفسه سینه، دستها و پاها قرار میگیرند.
source