۲ بازدید
آخرین بهروزرسانی: ۱۵ بهمن ۱۴۰۲
زمان مطالعه: ۱۲ دقیقه
پوست بافتی یکپارچه است که سرتاسر سطح خارجی بدن انسان به جز چشمها را میپوشاند. این بافت از سه لایه اصلی ایپدرم، درم و هیپودرم تشکیل شده است. اپیدرم خارجیترین بخش پوست است که از چند لایه سلولی تشکیل میشود. درم زیر اپیدرم قرار دارد و محل قرارگرفتن بیشتر گیرندههای حسی است. هیپودرم داخلیترین لایه پوست و بیشتر آن بافت چربی است. این لایهها سد فیزیکی تشکیل میدهند که از آسیب فیزیکی بافتهای زیری و ورود میکروبها به بخش داخلی بدن جلوگیری میکند. زخم پوستی به هر آسیبی گفته میشود که یکپارچگی پوست را به هم بریزد. خراش، بریدگی، سوختگی، کنده شدن بخشی از بافت و سوراخ شدن انواع زخم های پوستی هستند.
بدن به کمک سیستم ایمنی زخم ایجاد شده را ترمیم میکند. اما برای زخمهای عمقیتر نیاز به مداخلات پزشکی است. اولین مرحله مراقبت از زخم جلوگیری از ورود میکروبها به زخم و بافتهای زیر پوست است. در ادامه برداشتن بافتهای مرده و انتخاب پانسمان مناسب بر اساس نوع زخم، به ترمیم سریعتر پوست کمک میکند. در این مطلب از مجله فرادرس انواع زخم های پوستی را به همراه نحوه مراقبت از آن توضیح میدهیم.
زخم پوستی چیست؟
زخم پوستی آسیبی است که یکپارچگی پوست را بر هم میزند. زخمهای پوستی ممکن است تنها به سلولهای لایههای سطحی پوست یا به لایههای سطحی و عمقی آسیب برسانند. انواع زخمهای پوستی ممکن است به دلیل آسیبهای خارجی یا داخلی ایجاد شود. به زخمهایی که در اثر عوامل خارجی ایجاد میشود «Wound» و به زخمهایی که بر اثر عوامل داخلی ایجاد میشود «Ulcer» گفته میشود.
انواع زخم های پوستی
زخمهای پوستی را میتوان بر اساس نوع بافتهای آسیبدیده، مدت زمان ترمیم به انواع مختلف تقسیمبندی کرد. زخمهای پوستی بر اساس آسیب بافت به انواع باز و بسته تقسیم میشود. در زخمهای باز لایههای پوست یا بافت مخاطی که لایههای محافظتی بدن هستند آسیب میبیند. در این حالت بافتهای زیری در ارتباط با فضای اطراف قرار میگیرند و احتمال آلوده شدن آنها بیشتر است. اما در زخمهای بسته پوست سالم است و بافتهای زیر پوست آسیب میبینند. سوراخ شدگی، زخم جراحی، سوختگی بر اثر عوامل گرمایی، شیمیایی و الکتریکی،نیش حشرات، زخم گلوله، خراشیدگی، پارگی و کنده شدن بخشی از بافت، انواع زخم های پوستی باز و کوفتگی، تاول، خونمردگی، سروما و لهشدگی انواع زخمهای بسته هستند.
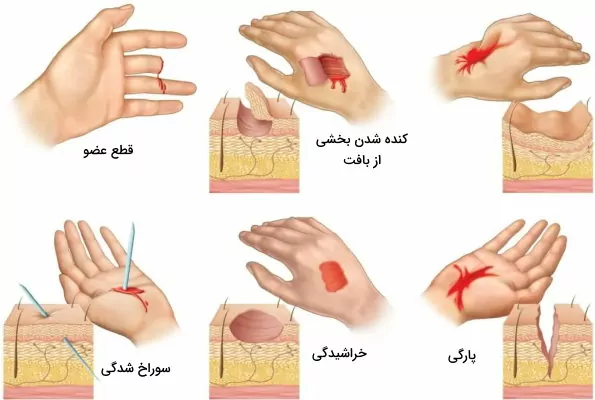
زخمهای پوستی را میتوان بر اساس آسیبشناسی و مدت زمانی که بافت را درگیر میکند به انواع حاد و مزمن تقسیمبندی کرد. زخمهای حاد با مکانیسمهای طبیعی بدن و در مدت کوتاهتری ترمیم میشوند. این زخمها در ۶ تا ۱۲ هفته ترمیم میشود. زخم چاقو و بریدگی کاغذ از انواع زخم های پوستی حاد است. اما زخمهای مزمن به دلیل اینکه مکانیسمهای طبیعی بدن قادر به ترمیم آنها نیستند برای مدت طولانی (بیش از سه ماه) در پوست باقی میمانند. زخمهای مزمن در مرحله التهاب التیام زخم باقی میمانند و با التهاب، عفونتهای مکرر و نکروز بافتی همراه هستند. زخمهای دیابتی، فشار و وریدی از انواع زخمهای مزمن هستند.
انواع زخم های مزمن
زخم بستر، زخم پای دیابتی و زخمهای عروقی از انواع زخم های پوستی شایع و مزمن هستند که در این بخش از مطلب مجله فرادرس بررسی میکنیم. این زخمها بر اثر تغییر شرایط فیزیولوژیک بدن ایجاد میشود.
زخم بستر
زخم بستر یکی از انواع زخمهای ایجاد شده در بیماران بستری است. این زخمها بیشتر در مناطقی از بدن ایجاد میشود که برآمدگی استخوانی وجود دارد و دلیل آن فشار شدی ایجاد شده در مدت طولانی است. این فشار سبب کشیدگی رگهای خونی و پارگی آنها در نواحی زیرپوستی میشود. زخم بستر معمولا در نواحی سارکوم (انتهای ستون فقرات)، برآمدگی استخوان نشیمنگاه لگن و دنبالچه ایجاد میشود. این زخم بر اساس میزان آسیب به چهار مرحله تقسیم میشود.
- زخم بستر مرحله ۱: زخم بستر درجه ۱، از انواع زخمهای بسته با نواحی پوستی قرمز است که با فشار دادن پوست سفید نمیشود.
- زخم بستر مرحله ۲: در زخم بستر درجه ۲ لایههای رویی بخشی از پوست از بین میرود، ضخامت پوست کاهش مییابد و بخشی از لایه درم پوست دیده میشود. سلولهای بستر زخم زنده هستند. ظاهر پوست تغییری ندارد یا شبیه یه تاول ترکیده است.
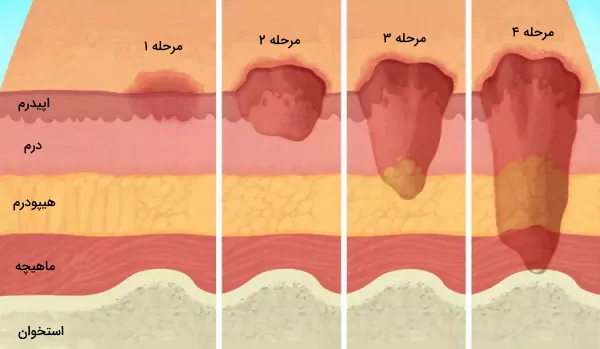
- زخم بستر مرحله ۳: در زخم بستر درجه ۳ بخش زیادی از بافتهای رویی از بین میرود و بافت چربی زیر پوست دیده میشود. عمق زخم در بخشهای مختلف بدن متفاوت است اما به حدی نیست که غضروف، تاندون، رباط، ماهیچه و استخوانها دیده شود. نکروز بافت در این نوع زخم ایجاد میشود.
- زخم بستر مرحله ۴: در زخم بستر درجه چهار عمق آسیب بافت به حدی است که علاوه بر بافت چربی، غضروف، ماهیچه، تاندون، رباط و استخوان دیده میشود. این زخم ممکن است با عفونت استخوان همراه باشد.
زخم پای دیابتی
زخم پای دیابتی زخمهای عمقی و باز هستند که به دلیل کاهش جریان خون و آسیب نورونها به دلیل گلوکز بالا در خون ایجاد میشود و احتمال عفونت آن بسیار زیاد است. این زخمها معمولا در کف و انگشتان پای افراد مبتلا به دیابت ایجاد میشود.
زخم عروقی
زخم وریدی به دلیل آسیب دریچههای سیاهرگهای پا، گرفتگی این رگها یا اختلال در انقباض ماهیچههای ساق ایجاد میشود و بازگشت خون به قلب را کاهش میدهد. افزایش فشار هیدروستاتیک در این رگها منجر به خروج پلاسما از رگ و خیسخوردگی بافت میشود. زخمهای وریدی از انواع زخمهای مزمن هستند که لبههای نامنظم دارند. رنگ بستر در این زخمها به دلیل خروج خون و اکسید شدن آهن هموگلوبین، تیره است. زخمهای سرخرگی به دلیل آسیب بافت در اثر کاهش اکسیژن ایجاد و معمولا در اندامهای تحتانی ایجاد میشود. این زخمها برخلاف زخمهای وریدی لبههای مشخصی دارند و معمولا با احساس درد همراه هستند. کمبود اکسیژن منجر به تشکیل بافت نکروزی در این زخمها میشود.
مراحل ترمیم زخم پوستی
بدن از مکانیسمهای سیستم ایمنی برای ترمیم زخم استفاده میکند. زخم در چهار مرحله هموستاز، التهاب، تکثیر و بازسازی بافت، ترمیم میشود. این مراحل با هم همپوشانی دارند.
- هموستاز: هموستاز مرحله تشکیل لخته برای توقف خونریزی است. در این مرحله سلولهای اندوتلیال آسیب دیده مویرگ ترشح فاکتورهایی را تحریک میکند که رگها را منقبض میکنند و فرایند انعقاد خون شروع میشود. پلاکتها بو سلولهای آسیبدیده با ترشح ترومبین، پروستوگلاندینها، فاکتورهای رشد و دیگر سیتوکینها، ورود گلبولهای سفید به بافت و تکثیر آنها را تحریک میکنند. این مرحله حداکثر ۶۰ دقیقه ادامه دارد.
- التهاب: در اولین ساعت پس از ایجاد زخم نوتروفیلها با خروج از مویرگ وارد بافت آسیبدیده میشوند. این گلبولهای سفید با ترشح مولکولهای شیمیایی و فاگوسیتوز باکتریها و سلولهای آسیبدیده را از بین میبرند. به علاوه این سلولها فاکتورهای التهابی ترشح میکنند که سلولهای فیبروبلاست و اپیتلیال را به بافت آسیبدیده جذب میکند. نوتروفیلها پس از مدتی با آپوپتوز از بین میروند و ماکروفاژها جایگزین آنها میشوند. ماکروفاژها مثل نوتروفیلها سلولهای آسیبدیده را با فاگوسیتوز از بین میبردند و آنزیمهای کلاژناز و الاستاز تولید میکنند. این آنزیمها با تجزیه ماتریکس خارج سلولی به تکثیر و جایگزینی سلولهای جدید کمک میکند. این مرحله با تورم یا «ادم» (Edema)، «قرمزی» (Erythema) و «خروج مایع» (Exudate) از پوست همراه است. به مایع خروجی از زخم «چرک» (Pus) گفته میشود.
- تکثیر: در این مرحله اندازه زخم کاهش مییابد و بافت پیوندی جدید تشکیل میشود. بافت پیوندی شامل فیبروبلاستها، ماکروفاژها، مویرگهای خونی، رشتههای کلاژن اولیه و ماتریکس خارج سلولی میشود. مویرگهای خونی ۲۴ ساعت پس از ایجاد زخم تشکیل میشوند و اکسیژن لازم برای سلولهای ترمیمکننده زخم را فراهم میکنند. با کاهش تعداد ماکروفاژها در بافت آسیبدیده، تعداد فیبروبلاستها، کراتینوسیتها و سلولهای اندوتلیال افزایش مییابد. افزایش تعداد این سلولها در بافت آسیبدیده با افزایش تولید رشتههای کلاژن و تشکیل داربستی برای مهاجرت سلولهای اندوتلیال میشود. در نتجیه محل زخم با بافت پیوندی تشکیل شده پر میشود. در پایان این مرحله زخم بسته و اثر زخم ایجاد میشود.
- بازسازی بافت: در این مرحله رشتههای کلاژن بیشتری برای افزایش استحکام بافت و جلوگیری از باز شدن دوباره زخم ترشح میشود. معمولا زخم پس از ۴ تا ۵ هفته ترمیمی میشود و اثر زخم باقی میماند. اثر زخم در هفتههای اول بافت محکم و قرمز رنگی است که برآمدگی کمی دارد. اما با گذشت زمان به بافت نرم، تخت و بیرنگ تبدیل میشود. این فرایند ممکن است ۹ ماه ادامه یابد.
ترمیم زخم را به انواع اولیه، دومین و سومین تقسیم کرد. در ترمیم زخم اولیه، روی زخم با بقیه یا خودبهخودی بسته شده است و بافت زیری آن ترمیم میشود. این نوع ترمیم زخمهایی را التیام میدهد که محدوده مشخصی دارد و عفونی نیست. زخمهای جراحی با این روش ترمیم میشود. ترمیم زخم دومین، زخمهایی را التیام میدهد که محدوده مشخصی ندارند و دو طرف زخم را نمیتوان کنار هم قرار داد. در نتیجه ترمیم زخم با تشکیل بافت پیوندی در لایههای زیری شروع میشود و تا لایههای سطحی ادامه مییابد. احتمال ایجاد عفونت در این روش ترمیم زیاد است. زخمهای سوختگی با این روش ترمیم میشود. در ترمیم زخم سومین، زخم دوباره باز شده است یا از بسته شدن به شکل تعمدی جلوگیری شده است. این روش معمولا زخمهایی را ترمیم میکند که عفونی است یا زخمهایی که ممکن است با بسته شدن ایجاد عفونت کند.
هشدار: مشاهده این عکس ممکن است آزاردهنده باشد.
عوامل موثر بر التیام زخم
عوامل بسیاری بر ترمیم زخم اثر میگذارند که میتوان آنها را به دو دسته موضعی و سیستمی تقسیم کرد. عوامل موضعی مستقیم روی زخم اثر دارند و عوامل سیستمی به وضعیت کلی سلامت فرد و توانایی ترمیم زخم در او مربوط میشود. جریان خون، اکسیژنرسانی، عفونت، وجود ذرات خارجی در بافت و ضعف سیاهرگهای پا برای برگرداندن خون به قلب عوامل موضعی و تغذیه، استرس، دیابت، سن، مصرف دارو و مصرف دخانیات عوامل سیستمی موثر بر ترمیم زخم هستند.
- تغذیه: سوتغذیه تاثیر زیادی در ترمیم زخم و ایجاد زخمهای مزمن دارد. فاکتورهای ایجاد لخته خون پروتئینی هستند. به همین دلیل کمبود پروتئین رژیم غذایی یکی از دلایل طولانی شدن ترمیم زخم است. ویتامین C و روی موادغذایی دیگری هستند که کمبود آنها سرعت فرایند ترمیم زخم را کاهش میدهد.
- استرس: استرس فعالیت سیستم ایمنی بدن را کاهش میدهد. در این حالت سرعت انتقال گلبولهای سفید به بافت آسیبدیده و ایجاد واکنش التهابی کاهش مییابد. در نتیجه سرعت ترمیم زخم کاهش مییابد و احتمال مزمن شدن آن بیشتر است.
- دیابت: آسیب بافت عصبی، گرفتگی رگها، کاهش فعالیت سیستم ایمنی و افزایش احتمال ایجاد عفونت در دیابت، سرعت ترمیم زخم را کاهش میدهد.
- سن: با افزایش سن پاسخ التهابی سیستم ایمنی در بعضی از افراد تغییر میکند و زمان ترمیم زخم افزایش مییابد.
- مصرف دارو: بعضی از داروها فاکتورهای انعقاد خون را مهار میکند یا تشکیل بافت پیوندی در فرایند ترمیم را کاهش میدهد. در نتیجه با مصرف این داروها ترمیم زخم به زمان بیشتری نیاز دارد.
- مصرف دخانیات: مصرف دخانیات بر مرحله التهابی ترمیم زخم اثر دارد و احتمال ایجاد عفونت را افزایش میدهد. در نتیجه سرعت ترمیم زخم کاهش مییابد.
نحوه مراقبت از زخم های پوستی
مراقبت مناسب از زخم سرعت ترمیم آن را افزایش و مراقبتهای نامناسب آسیب بافتی زخم را افزایش میدهد. معاینه و ارزیابی زخم در طول زمان بهبودی، ضدعفونی کردن زخم، دبریدمان و پانسمان به ترمیم سریعتر زخم کمک میکند.
تمیز و ضدعفونی کردن زخم یکی از مهمترین مراحل مراقبت از انواع زخم های پوستی است و احتمال عفونت زخم را کاهش میدهد. برای تمیز کردن زخم از خون و سلولهای باقیمانده از نرمال سالین و برای ضدعفونی کردن زخم از ترکیبات ضدعفونیکننده موضعی استفاده میشود. این ترکیبات برخلاف آنتیبیوتیکها اختصاصی نیستند و طیف گستردهای از قارچها، باکتریها، آغازیان، ویروسها و حتی پریونها را از بین میبرند. بتادین، کلروهگزیدین، الکل، استات، هیدروژن پرواکسید، بوریکاسید، نیترات نقره، نقره سولفودیازین و سدیم هیپوکلرید ترکیبات ضدعفونیکننده متداول هستند. استفاده از این ترکیبات برای زخمهای باز توصیه نمیشود.
بافت مرده و نکروزی سرعت ترمیم زخم را کاهش میدهد و باید برداشته شود. به جدا کردن این بافت از بدن دبریدمان گفته میشود. گلبولهای سفید سیستم ایمنی به طور طبیعی سلولهای مرده بافت آسیبدیده را با فاگوسیتوز از بین میبرند. اما در زخمهای عمیق نیاز به دبریدمان خارجی است. دبریدمان زخم با روشهای مکانیکی، آنزیمی و جراحی انجام میشود. در روش مکانیکی سلولهای مرده به همراه بخشی از سلولهای زنده اطراف زخم جدا میشود.
پانسمانها موادی هستند که برای کمک به ترمیم زخم، پیشگیری از عفونت و آسیب بیشتر زخم استفاده میشوند. پانسمان در بعضی از زخمها سرعت بهبودی و در بعضی از زخمها احتمال عفونت را افزایش میدهد. بر اساس نوع زخم از پانسمانهای مختلفی برای درمان استفاده میشوند. گاز، غیرچسبنده، هیدروکلوئید، فوم، آلژینات، فیلم شفاف، هیدروژل، کلاژن، نقره و کامپوزیت تعدادی از انواع پانسمان هستند که ویژگی و کاربرد آنها را در این بخش از مطلب مجله فرادرس توضیح میدهیم.
- پانسمان گاز: گاز سادهترین و قدیمیترین نوع پانسمان و پارچهای توری است که از کتان یا فیبرهای سنتزی تولید میشود. از این پانسمان به تنهایی یا همراه پانسمانهای دیگر استفاده میشود. گاز در پانسمان زخمهای سطحی و زخم سوختگی درجه دو، جذب ترشحات زخمهای جراحی و جلوگیری از خونریزی زخمهای عمقی کاربرد دارد.
- پانسمان غیرچسبنده: پانسمانهای غیرچسبنده از ترکیباتی تشکیل شدهاند که به زخم نمیچسبند. سلیکون یکی از این ترکیبات است. این پانسمانها در مراقبت از زخمهای سوختگی، گرافتهای پوستی، زخمهای سطحی، زخمهای جراحی و زخمهای اهدای عضو کاربرد دارند. پانسمانهای غیرچسبنده محیطی گرم و مرطوب روی زخم ایجاد میکنند. به همین دلیل برای مراقبت از زخمهایی که ترشحات زیادی دارند یا زخمهای عفونی مناسب نیستند.
- پانسمان هیدروکلوئید: پانسمانهای هیدروکلوئیدی قدرت جذب بسیار زیاد و پشت چسبنده دارند و معمولا برای زخمهایی استفاده میشوند که ترشحات متوسط دارند. از این پانسمانها برای مراقبت از زخم بستر، زخم پای دیابتی، سوختگیهای سطحی، خراشیدگی، پارگی پوست و زخم اهدای عضو استفاده میشود. از پانسمانهای هیدروکلوئید نمیتوان برای مراقبت از زخمهای عفونی استفاده کرد.
- پانسمان فوم: پانسمان فوم معمولا از پلیاورتان ساخته میشود. این پانسمانها با جذب ترشحات زخم، خیسخوردگی بافت را کاهش میدهند. از پانسمان فوم برای مراقبت از زخمهای وریدی پا، زخم بستر، زخم پای دیابتی، زخم جراحی، و پارگی پوست استفاده میشود.
- پانسمان آلژینات: پانسمان آلژینات از جلبک دریایی گرفته میشود و یونهای کلسیم و سدیم در آن وجود دارد. این پانسمانها در برخورد با زخم ژل تشکیل میدهند. این پانسمانها چسبنده نیستند، به راحتی از زخم جدا میشوند و میتوانند تا چند برابر وزن خود ترشحات را جذب نمایند. پانسمان آلژینات در مراقبت از زخم بستر مرحله سه و چهار، زخم جراحی، زخمهایی با ترشحات متوسط و زیاد و زخمهای وریدی کاربرد دارند. استفاده از این پانسمان برای زخمهای خشک، آسیب بافتی را افزایش میدهد.
- پانسمان فیلم شفاف: پانسمان فیلم شفاف لایهای نازک و ضد آب است که امکان بررسی زخم بدون برداشتن پانسمان را فراهم میکند. این پانسمانها از غشاهای پلیمری ساخته شده است که تبخیر را کاهش میدهد و زخم را مرطوب نگه میدارد. پانسمان فیلم شفاف به کاهش درد کمک میکند و برای مراقبت از زخمهای سطحی، زخمهایی با ترشح کم یا متوسط، زخم بستر، زخم جراحی و زخم اهدای پوست استفاده میشود.
- پانسمان هیدروژل: پانسمان هیدروژل از آب و پلیمرهای تشکیلدهنده ژل ساخته میشود. از این پانسمانها معمولا برای زخمهای خشک یا کمترشح استفاده میشود. این پانسمان دبریدمان طبیعی زخم را افزایش میدهد، از خشک شدن زخم جلوگیری میکند و درد بیمار را کاهش میدهد. پانسمان هیدروژل در مراقبت از زخمهای اهدای پوست، زخمهای نکروزی، زخم بستر و التهاب پوستی ناشی از پرتو کاربرد دارد.
- پانسمان نقره: نقره یک ترکیب آنتیباکتریال طبیعی است که به درمان زخمهای عفونی کمک میکند. این پانسمانها به شکل ژل، فوم و فیلم وجود دارد. با وجود تمام مزایای این پانسمان استفاده طولانیمدت از آن ممکن است منجر به مسمومیت نقره شود که با تغییر رنگ بافت و توقف ترمیم زخم همراه است. پانسمان نقره در مراقبت از زخمهای عفونی، مزمن، سوختگی، جراحی، بریدگی، پارگی و سوراخ شدن کاربرد دارند.
- پانسمان کامپوزیت: پانسمان کامپوزیت از ترکیب چند پانسمان تشکیل شده است. این پانسمانها برای مراقبت از زخمهایی استفاده میشود که در چند مرحله ترمیم میشوند و در هر مرحله نیازهای متفاوتی دارند.
معاینه زخم
در هر بار پانسمان زخم باید معاینه شود. در هر معاینه محل، نوع، میزان آسیب بافتی، رنگ بستر، ویژگیهای ترشحات، اندازه، ویژگیها اطراف، نشانههای عفونت و میزان درد زخم ثبت میشود. محل زخم باید دقیق و با اصلاحات آناتومی بدن انسان ثبت شود. این کار کمک میکند که اگر چند زخم روی بدن بیمار بود بتوان آنها را از هم تشخیص داد. به علاوه این کار به تشخیص نوع زخم کمک میکند. برای مثال زخم ناحیه انتهایی ستون فقرات در بیمار کمتحرک زخم بستر و زخم ایجاد شده در قوزک پای بیماری که به نارسایی سیاهرگهای پا مبتلا است از نوع زخم وریدی است. تشخیص نوع زخم به انتخاب روش درمانی و پانسمان مناسب کمک میکند.

بررسی میزان آسیب بافت و رنگ بستر در هر بار تعویض پانسمان به تشخیص روند بهبود زخم کمک میکند. اگر نوع درمان درست انتخاب نشده باشد، آسیب بافت افزایش مییابد. بافت گرانولی سالم که در مراحل ترمیم تشکیل شده است، به دلیل وجود مویرگهای جدید صورتیرنگ است. این بافت مرطوب و ناهموار است و در اثر لمس احساس درد ایجاد نمیکند. اما بافت گرانولی ناسالم قرمز تیره است. لمس این بافت منجر به خونریزی و احساس درد میشود. بافت سیاه یا زرد در بستر زخم نشانه مرگ سلولها و نکروز شدن بافت آسیبدیده است.
ترشحات زخم، «خون تازه» (Sanguineous)، «مایع سروزی» (Serous)، «ترکیب خون و مایع سروزی» (Serosanguinous) یا «چرکی» (Purulent) است. ترشحات سروزی مایعی شفاف، رقیق و شبیه پلاسمای خون و مقدار کم آن در مرحله التهابی ترمیم زخم طبیعی است. تدوام ترشحات، رنگ و نوع آن در زخمها متفاوت است. ترشحات چرکی مایعی غلیظ و کدر، به رنگ زرد، قهوهای مایل به زرد، سبز یا قهوهای است. این ترشحات طبیعی نیستند و ممکن است به دلیل عفونت ایجاد شود. بر اساس مقدار ترشحات زخمها به انواع بدون ترشح، با ترشح بسیار کم، با ترشح کم، با ترشح متوسط و با ترشح زیاد تقسیمبندی میشوند.
- زخمهای بدون ترشح: این زخمها کاملا خشک هستند و مایعی از آنها خارج نمیشود.
- زخمهای با ترشح بسیار کم: در بعضی از زخمها مقدار ترشحات در حدی است که فقط زخم را مرطوب نگه میدارد.
- زخمهای با ترشح کم: ترشحات این زخمها کمتر از ۲۵٪ پانسمان را مرطوب میکند.
- زخمهای با ترشح متوسط: زخم خیس است و ترشحات ۲۵٪ تا ۷۵٪ پانسمان را مرطوب کرده است.
- زخمهای با ترشح زیاد: بافت زخم از مایع پر شده است و ترشحات بیش از ۷۵٪ پانسمان را مرطوب کرده است.
اندازهگیری طول، عرض و عمق زخم و بررسی بافت اطراف زخم معیارهای دیگر تشخیص روند بهبود زخم است. طول زخم فاصله بین لبه بالایی و پایینی آن (موازی محور سر به پا)، عرض زخم فاصله بین دو طرف آن (موازی محور افقی) و عمق زخم فاصله بین عمیقترین بخش و سطح زخم است. به علاوه نشانههای عفونت و احساس درد در هر بار تعویض پانسمان باید بررسی شود. قرمز شدن زخم، سخت شدن بافت، درد، ادم، ترشحات چرکی و بوی نامطبوع نشانههای عفونت زخم است. احساس درد همیشه نشانه افزایش بافت آسیبدیده نیست. برای مثال در زخمهای پارگی، احساس درد به دلیل تماس رشتههای عصبی با لایههای سطحی پوست است. اما در زخم دیابتی به دلیل آسیب بافت عصبی دردی ایجاد نمیشود.
سوالات متداول انواع زخم های پوستی
در این بخش از مطلب مجله فرادرس به تعدادی از سوالات پیرامون انواع زخم های پوستی پاسخ میدهیم.
روش های کنترل خونریزی زخم چییست؟
برای کنترل خونریزی زخمهای سطحی و نیمهعمیق به جز چشم، میتوان از فشار مستقیم گاز استریل بر محل زخم استفاده کرد. در زخمهای عمیق آسیب شریانها منجر به خونریزی شدید بیمار میشود. برای کنترل خونریزی این زخمها قبل پایدار شدن شرایط بیمار و انجام بخیه از شریانبند استفاده میشود. شریانبند ۵ تا ۷٫۵ سانتیمتر بالای زخم بسته میشود.
عوامل عفونت زخم چیست؟
عفونت به دلیل تجمع و تکثیر باکتریها در زخم ایجاد میشود. باکتریها ممکن است از ابزارهای پانسمان و دست آلوده یا هوای اطراف وارد زخم شوند یا فلور طبیعی بدن فرد باشند که فرضت تکثیر در بافت آسیبدیده را پیدا کردهاند. استافیلوکوکوس اورئوس، استرپتوکوکوس پیوژنز، انتروکوکسی و سودوموناس آئروژنوزا متداولترین باکتریهای آلودهکننده زخم هستند.

مرضیه پیمان فارغالتحصیل کارشناسی ارشد نانوفناوری پزشکی است. در زمینه ترجمه متون تخصصی و کاربردهای نانوساختارها در پزشکی فعالیت میکند. در حال حاضر در زمینه تولید محتوای زیستشناسی با فرادرس همکاری میکند.
source